Ⅱ摂食・嚥下リハビリテーションとは?
3.嚥下障害のリハビリテーション
財団法人精神医学研究所附属東京武蔵野病院
歯科口腔外科部長 斎藤 徹
(所属・役職等は発行当時のものです)

PDN通信 28号 (2009年7月発行) より
(所属・役職等は発行当時のものです)
嚥下障害のリハビリテーションの手順
おいしく食事が摂れることは日常生活の中での大きな楽しみの一つですが、種々の原因で口から食事ができなくなることがあります。口から食べられなくなる最大の原因は「嚥下障害」です。
嚥下障害の原因には脳卒中や頭部外傷、神経疾患、あるいは口腔や咽頭の腫瘍などがあります。加齢による舌や喉や首の筋力低下によっても嚥下障害をおこします。さらに、精神科領域においては、統合失調症の治療薬である抗精神病薬の副作用でも嚥下障害が生じます。嚥下障害になると必要な栄養や水分を摂ることが困難になり、低栄養や脱水を起こします。また、誤嚥性肺炎や窒息の原因にもなります。
嚥下には、①認知期、②準備期(咀嚼期)、③口腔期、④咽頭期、⑤食道期の5つの過程があります。嚥下障害者がどの過程に、どの程度の問題があるのかを評価し、それに見合ったリハビリテーションを進める必要があります。
嚥下障害のリハビリテーションには、①嚥下障害の評価、②口腔ケア、③咬合の回復(義歯などを作製して、しっかり噛めるようにする)、④嚥下訓練、の手順があります。これらの手順について簡単にご説明します。
① 嚥下障害の評価
どういった食形態であろうと、「必要なカロリーと水分を経口で全量摂取できるか否か」を決めなければなりません。経口で全量摂取できなければ、胃瘻や経鼻経管栄養などの代償栄養法を考えなければなりません。
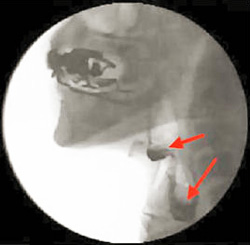
評価の方法には、「反復唾液嚥下テスト」や「水飲みテスト」といったスクリーニング検査や、実際に種々の形態の食事を食べていただく「フードテスト」などがありますが、嚥下造影検査(VF)(写真1)や咽頭内視鏡検査(VE)ができれば、それにこしたことはありません。
② 口腔ケア
口腔ケアとは、歯や口の中や義歯を清掃することで、嚥下リハビリテーションでの一番の目的は「誤嚥性肺炎を予防すること」です。健常者でも唾液や口腔内の汚物を誤嚥しています。しかし、誤嚥する量が少なく、感染抵抗力もあることから誤嚥性肺炎を起こすことは非常に稀です。一方、嚥下障害者は誤嚥する頻度が大きくなるため、特に自分で口腔清掃ができない場合は、口腔ケアを怠ると誤嚥性肺炎を起し易くなります。
口腔ケアで忘れてならないのが食後の義歯の清掃です。また、「誤嚥性肺炎は就寝時に起きる」ことから、夕食後の口腔ケアも充分にする必要があります。
口腔ケアには歯ブラシなどを用いた「機械的清掃」と含嗽剤を用いた「化学的清掃」がありますが、機械的清掃できちんと口腔ケアをすべきです。化学的清掃法は機械的清掃法を補助するものであり、化学的清掃のみでは口腔内はきれいになりません。
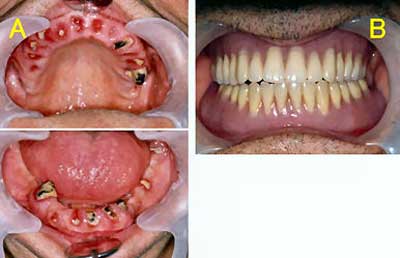
B:咬合の回復後(残根歯牙を抜歯し義歯を装着)
③ 咬合の回復
咬合(噛み合せ)は「準備期」の食塊形成の過程で必要です。しかし、多数の歯牙が喪失して咬合が不充分になると嚥下機能そのものも低下します(写真2)。
特に、臼歯部の咬合が無くなると形成された食塊を舌の上でまとめることが出来なくなったり、食塊を咽頭に移送する機能が損なわれます。さらに、嚥下する時に上下顎の歯牙がしっかり噛みあって下顎が固定されないと、喉頭の挙上が不全となり食塊の咽頭通過も損なわれます。
歯は、ただ噛むことだけに必要な訳ではありません。嚥下運動にも非常に重要な役割を果たしています。胃瘻が設置されて経口摂取を全くしていない症例でも、嚥下訓練のためだけの目的で義歯を作製することもあります。
④ 嚥下訓練
嚥下訓練には、食事を用いない「間接的嚥下訓練」と嚥下食を用いた「直接的嚥下訓練」があります。
間接的嚥下訓練には、頚部の屈伸、舌の伸展、咽頭のアイスマッサージ等々、様々な方法があります。間接的嚥下訓練は経口摂取ができない症例のみならず、直接的嚥下訓練と並行しても行ないます。
直接的嚥下訓練では「嚥下食(嚥下訓練食)(写真3)」を用います。嚥下障害者にも比較的安全かつ食べやすい形態に調理されており、開始食、嚥下食Ⅰ~Ⅲ、移行食などに分類されています。摂食・嚥下のどの過程が障害されているかを評価し、それに合わせた嚥下食を提供する必要があります。嚥下食には「ゼリー系」や「ペースト系」などの種々の形態があります。最近は見た目や食感にも工夫したおいしい嚥下食が作られるようになり、市販もされています。

嚥下食とともに重要なのは「食事をする時の姿勢」と「嚥下法」です。ベッドで食事をする時には、30~60度にギャッジアップし、頚部は若干前屈するように枕を入れる必要があります(こうすると誤嚥し難くなります)。机で食事をする時には背筋を伸ばして、机の高さは「高からず」「低からず」調整する必要があります。嚥下法には「うなずき嚥下」「横向き嚥下」「複数回嚥下」などの様々な方法があり、誤嚥を防いだり咽頭残留を少なくする効果があります。しかし、認知症の症例などではできないことも多々あります。
摂食訓練をする時に忘れてはならないのが「緊急時(誤嚥時)の対応」です。緊急時には先ず、周囲の協力者(医師、看護師、介護職など)を呼ぶ体制を整えておく必要があります。また、「タッピング」や「口の中に指を入れて食べ物を掻き出す」ことや「義歯をしている場合はすぐに外す」などの緊急時の手順を再確認しておくべきです。
安全に食べられるかどうかの見極め
どうしても口から必要な栄養や水分が摂れない場合は経鼻経管栄養や胃瘻などが必要になります。しかし、胃瘻を造設したからと言って、口から食べることを諦めるわけではありません。可能な方には胃瘻から必要な栄養を補給しつつ、少しでも口から食べていただく努力をすべきです。
一日にカップ一杯の嚥下食であっても、口から食べられることは大きな喜びになるばかりでなく、嚥下機能の廃用を防ぐことにもなります。「経口摂取が可能か否か」あるいは「どう言った食材なら安全に嚥下することが可能なのか」を見極めることが必要です。これを誤ると、無理な食事をさせて重篤な誤嚥性肺炎や窒息を起こしたり、不必要な胃瘻等の設置により、食事をする楽しみを奪うことにもなります。
嚥下リハビリテーションにおける多職種連携
嚥下障害のリハビリテーションには関連する種々の専門職種の連携が必要です。この職種には医師、歯科医師、看護師、栄養士、言語聴覚士、作業療法士、歯科衛生士などがあります。他の疾患と同様に、多職種間の密な連携がないと嚥下障害のリハビリテーションを充分に行うことができません。
しかし、これらの職種が全て揃わないと嚥下リハビリテーションができない訳ではありません。歯科医師や歯科衛生士がいる病院は少ないと思いますし、歯科医師が勤務している介護施設はほぼ皆無です。当院では言語聴覚士がいませんので、作業療法士と歯科衛生士が言語聴覚士が行う嚥下訓練をカバーしています。歯科医師のいない施設では往診を依頼する方法もあります。個々の症例に対して、各職種間の意思統一を図るためのも、「嚥下リハビリテーションチーム」を立ち上げ定期的に症例カンファランスを行う事をお勧めします。
嚥下障害の患者さまが安全に食事が摂れるように
嚥下障害者に食事をしていただく事は危険を伴うことであり、当院でも誤嚥性肺炎を起こすことも珍しくありません。しかし、少しでも食事を摂れる可能性のある患者さまには可及的に経口摂取していただきたいと考えています。
それは「経管栄養法」と相容れないものではありません。多くの嚥下障害者が「経管栄養」と「経口栄養」を併用して必要な栄養や水分を補給しつつ、「食べる喜び」も味わっています。当院でも、「無理せず安全に、かつ、可及的に経口摂取していただく」ことを基本に嚥下リハビリテーションを行っています。

![]() 本来、嚥下障害のリハビリテーションに取り組もうと思えば、医師・歯科医師・言語聴覚士(ST)・栄養士・歯科衛生士など多職種のチームによる取り組みが必要になるわけですが、多職種連携では、どういうことに気をつけるべきでしょうか?
本来、嚥下障害のリハビリテーションに取り組もうと思えば、医師・歯科医師・言語聴覚士(ST)・栄養士・歯科衛生士など多職種のチームによる取り組みが必要になるわけですが、多職種連携では、どういうことに気をつけるべきでしょうか?
斎藤先生 まずそれぞれの職種がそれぞれの役割をお互いにきちんと理解し、自分のできることとやるべきことを認識し認め合うことではないでしょうか。その理解がないままチームを組んでも、領域を侵されているようで敬遠しあってうまく稼動しません。多職種が関わるほど、お互いの役割と自分の守備範囲を相互に納得理解していくことが、嚥下リハ(リハビリ)チームの質を左右する重要なポイントでしょう。
必要な職種が全て揃わないと嚥下リハができない訳ではありません。当院にも嚥下障害のリハビリテーションに重要なSTがいません。しかし、それは現在いる作業療法士(OT)と歯科衛生士が中心となってカバーしています。また、定期的に嚥下リハのカンファランスを行うことも必要です。個々の症例に対しての、チーム全体の意思統一をはかるとともに、一緒に勉強して、それぞれの施設での嚥下リハのレベルの向上をはかっていくこともできます。
![]() 精神疾患領域における嚥下リハビリのポイントは?
精神疾患領域における嚥下リハビリのポイントは?
斎藤先生 精神科領域では薬の副作用による影響は大きいと思います。精神疾患の病状が悪化して服薬量が増えると嚥下障害が悪化し、疾患がよくなってくると服薬量が減って改善していく、そういう波があるのがこの領域の嚥下障害の特徴といえます。ですから嚥下リハはこれで終わり、ということがありません。
精神病院における窒息の発生頻度は一般社会の100倍くらいあるという報告もあります。それは薬の副作用による嚥下障害や、飲み込めないほど食べ物を口に詰め込んでしまう異常な食行動など、様々な要因が考えられます。そういう疾患を持つ患者さまが安全に食事が摂れるような食形態や食事の環境の工夫が求められます。同時に、咽頭反射の低下や加齢による筋力の低下、さらに脳血管障害などの合併によって惹き起こされる摂食・嚥下機能障害を、いかに兆候を見逃さずに予防するか、その取り組みの必要性も感じています。
当院には12病棟ありますが、病棟間で患者さまの栄養状態に大きな差があることがわかりました。現在、当院の栄養サポートチーム(NST)のチームリーダーである泉副院長を先頭に、精神科の栄養管理の改善に取り組んでいます。精神科の処方薬は嚥下障害を引きおこすだけでなく、消化器や味覚や嗅覚に影響を与えたり、食べることに対して障害になるような要因を多く含みます。さらに意識障害や拒食症・過食症なども入ってきますから難しい領域です。栄養管理を介して、これらの患者さまのQOLの向上も図っていきたいと考えています。精神科領域の栄養管理というテーマを、ゆくゆくは皆さまに発信していこうと考えております。
![]() 栄養管理という大きな領域の中で嚥下障害を位置づけていく、ということですね?
栄養管理という大きな領域の中で嚥下障害を位置づけていく、ということですね?
斎藤先生 嚥下障害のリハビリテーションというのは、その方が食べられるか食べられないか、どんな食形態でどのくらい食べられるのか、その方にとって安全に食べられる環境をどう作り出すか等を診断・評価し、実践していくことです。意思の疎通ができなければご家族に状況をうかがうことも必要になります。
まずは食べられる条件を絞っていき、食形態や食事時の姿勢などの、食べるために必要な提案をしていくわけです。そしてどうしても食べられない場合には胃瘻や経鼻栄養なども提案します。そこで必要な栄養を確保しながら少しでも口から食べられるよう訓練を行う、ということです。
さらに、嚥下障害の患者さまに食事をしていただくことは常に危険を伴いますから、リスクマネジメントも栄養管理の中に組み込まなければいけません。複数疾患を持つ患者さんであれば疾患に影響を与えない栄養素の構成を考えるという側面からのチェックも必要です。そこで内科医や管理栄養士という職種が欠かせないわけです。
嚥下障害で栄養状態が低下していく患者さまに対して、嚥下機能を改善させるだけではなく、嚥下障害患者に対する適切な栄養管理まで体系的に捉えていくべきだと思います。
斎藤先生、お忙しい中をありがとうございました。
PDN通信 28号 (2009年7月発行) より
(所属・役職等は発行当時のものです)



