神奈川PDNセミナーで、「嚥下障害の評価方法とPEGの適応」をテーマに講師を引き受けてくださった若林秀隆先生。正しい評価に基づいた嚥下リハビリテーション(以下、リハビリ)の実施で摂食機能を改善し、胃瘻が必要な場合には嚥下リハビリと口腔ケアを並行して行ないながら、嚥下機能や全身状態の改善及びQOLの改善を目指そう、と呼びかけておられます
その実践として、若林先生の勤務されている済生会横浜市南部病院(※当時)では週2回、嚥下回診・口腔ケア回診を行なっているそうです。見学も受け入れているとお聞きし、お邪魔させていただきました。
Ⅱ摂食・嚥下リハビリテーションとは?
1.リハビリテーションとは障害を持ちながら生活していく手段の獲得
済生会横浜市南部病院・リハビリテーション科 若林秀隆
(横浜市立大学附属市民総合医療センター リハビリテーション科:2012年12月現在)

PDN通信 21号 (2007年10月発行) より
(所属・役職等は発行当時のものです)
院内の摂食機能療法への取り組み
回診の対象は、各病棟主治医からの依頼箋を通して、リハビリ科に摂食機能療法の依頼のあった患者さん。食欲不振や脱水症状、肺炎などによる緊急入院の患者さんには、摂食・嚥下障害を認めることが少なくないという。
摂食機能療法計画書兼指示箋に基づき、口腔ケア、各種訓練、適正な食形態の選択、食事時の姿勢、薬の内服方法などが詳細に指定され、嚥下チームを中心に実施される。
その実施状況と効果の確認のため、月曜と木曜の12:00~13:00、昼食時の摂食状況を観察しながら嚥下回診。13:30~14:00は、口腔外科の歯科衛生士による口腔ケア回診。木曜日は13:00から30分間の嚥下カンファレンスで、患者情報やリハビリの進み具合、その効果などの情報を共有する。
この嚥下チームは、院内NST(栄養サポートチーム)の下部組織として位置づけられており、2003年4月に若林先生が赴任されてきて、翌5月に回診をスタート。秋にはカンファレンスを実施している。
もともと摂食・嚥下に関心のあるナースは数名いたそうだが、若林先生の活動をきっかけに病棟ナース全体が積極的に関わるようになり、今日に至っているとのこと。
摂食・嚥下障害のレベルが軽い場合には、病棟のナースが対応でき、逆に重ければ全身状態の悪化や原疾患の進行により、リハビリどころではない状況にある。そのため、リハビリ科の専門スタッフの介入によって、機能改善の見込まれると思われるボーダーライン上で、摂食・嚥下リハビリに応じる体力のある患者さんを中心に回診している。
急性期病院という性格上、入院患者のほとんどが1~2ヶ月で入れ替わるが、常時40~60名の摂食・嚥下リハビリ依頼があるとのこと。一般病院の入院患者の10~15%前後は摂食・嚥下障害を持つという報告があるそうで、500床を有するこの病院の10~15%前後となると40~60名は妥当な数字のようだ。
「この10~15%を多すぎるとおっしゃる先生方もおられますが、それは摂食・嚥下障害の患者さんを見落としているのではないかと思います。一般病院であれば、少子高齢社会の影響で、高齢の患者さんが多いはずですし、そうすると摂食・嚥下障害の患者さんも多いはずです」と若林先生。
嚥下チームの活動は、まず嚥下回診から
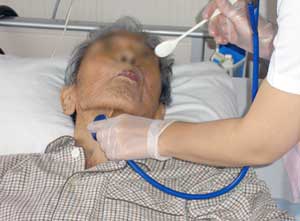
どちら側だろう
回診リストには、氏名・病棟・年齢・疾患名・障害名・姿勢・リハビリ開始日・食形態・特記・担当ST(言語聴覚士)名が書き込まれている。1時間の昼食時に回診できる患者さんは10名程度であるが、食べているときの姿勢、頸の向き、ムセや咳き込みの有無、飲み込んだときの様子、どのぐらい食べられているか、などつぶさに観察して回る。
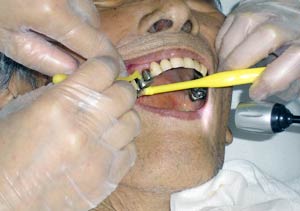
「お食事中ごめんなさい。ちょっと飲み込むときの様子を診させてくださいね」と、嚥下機能のレベルによって5段階に分かれた食事やカテキンゼリーを飲みこんでもらい、喉に残っていないか、頚部に聴診器を当てて音で確認する。その場にいる新人ナースにも、聴診器を通してその音を聴かせたりもする(写真1)。
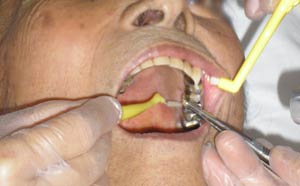
拘縮で頸部が後屈しがちな患者さんには、頸を揉みほぐしたり枕を重ねたりして、飲み込みやすい条件をさぐる(写真2)。「頭の部分だけ起こせるベッドがあるといいのにね」と言葉をかけながら、次の病室へ。
ご家族が昼食の介助にこられている場合には、食事の状況や食べた量について訊ねる。逆に、誤嚥しやすい水の飲ませ方を質問され、トロミ濃度や飲ませ方を指導。ご家族からは「専門のスタッフにケアや指導をしてもらえるので安心」と喜ばれている。
「お食事の時は、なるべくテレビは消して、集中したほうがいいですよ」と注意を促したり、「カテキンゼリーばかりで飽きませんか? 違う味のものもありますから、変えたいときには言ってくださいね」と嚥下訓練食へのリクエストを聞き出したり、食事時間ならではの情報収集活動である。
情報交換&共有で適正な摂食機能療法を

耳を傾ける

回診リストを見ながら
南部病院の嚥下チームの構成は、リハビリ科医師の若林先生、ST2名、PT(理学療法士)5名、OT(作業療法士)3名、口腔外科の歯科衛生士2名(+非常勤1名)。回診には参加していないが、管理栄養士が2名。病棟ナースは嚥下チーム専属ではないが、非常に積極的に取り組んでおり、STの介入で状況が改善してくると、そこからはナースにバトンタッチされ、「ナースなしに摂食・嚥下リハビリは成りたたない」と若林先生に言わしめるほど。
その成果は、2006年度に摂食・嚥下リハビリを実施した357名の対象患者のうち、59%つまり、約6割は、経口摂取復活あるいは胃瘻から栄養を補給しているものの味わう楽しみを獲得など、何らかの改善がみられるという数字になって現れている。
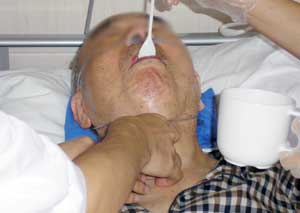
カンファレンスの時間になると、メンバーが続々と集まってくる。患者情報の共有、リハビリの進み具合、相談など活発に意見を交わす。依頼からもれていると思われるケースについては、リハビリ科のスタッフから病棟ナースへの提案がこのカンファレンスで行なわれる(写真3)。
「胃瘻の適応の時期だと思うのですが、薬剤投与ルートの確保でCVにされているようです」「低酸素脳症ではないかとのことですが、パーキンソン病の薬の副作用についても検討する必要があるのではないかと思います」「下血のため輸血をしています。全身状態が低下しているのでリハビリは中止してください」など、リハビリ実施のための条件が整っているかどうか、見落とされている患者さんがいないかを確認するための貴重な時間である(写真4)。
口腔ケアに関わる人のレベルの底上げを

口腔ケア回診に向かいます

続いて口腔ケア回診。七つ道具ならぬ「口腔ケア回診セット」をかごに入れ(写真5・6)、2名の歯科衛生士が病棟を回る(写真7)。
若林先生はそのアシスタントの立場で同行。ブラシや紙コップを渡したり、手元を照らすライトの向きを変えたり、患者さんの手を優しく押さえたりしながら、一緒に口の中をのぞく(写真8)。

しましょうね

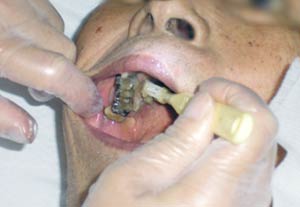
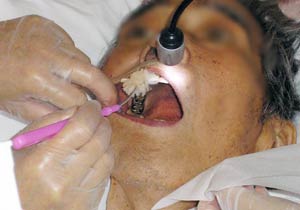
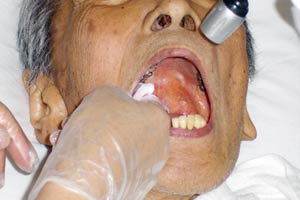
歯科衛生士のお二人は、手際よく歯、歯茎、歯間、上顎、舌、唇をきれいにしてゆく(写真9~12)。上顎に張り付いたかたまりは、どうやら、吐き出せなかった痰が口に残ってしまったらしい。ブラシを使って絡め取るか、ピンセットでつまんで取るか、取り損ねて喉に落としてしまわないよう、道具選びも慎重だ。息もぴったり、あっという間に口の中はきれいさっぱり、口腔用保湿剤を塗って終了(写真13)。 歯科衛生士の古尾谷さんは言う。
「先日も介護職対象の勉強会で口腔ケアのお話をしてきたのですけれど、患者さん一人ひとりの疾患や状態が異なりますから、口腔ケアにも注意が必要です。場合によっては専門家でなければ出来ないこともあります。
しかし、安定期に入れば施設や在宅での療養になることが多いわけですから、入院中と同じレベルの口腔ケアを継続していくためには、各々の療養の場で身体介護をしてくれるスタッフへの教育、ケアレベルの底上げが必要です。安全面も考慮しながら、ヘルパーさんでもできることを指導していきたいですね」
口腔ケアに関わる誰もが、「食べられない人、口を使っていない人ほど口の中は汚れています」と言う。「口を使って食べることこそリハビリの第一歩です」と古尾谷さんも語る。
退院後のフォローは社会全体の課題
ブラシもいろいろ
栄養管理同様、口腔ケアも退院後の継続指導、ケアの質の維持が課題となっている。
「退院後、施設入所や転院であれば、先方のスタッフに申し送りできますが、在宅の方はご家族への指導になりますので、なかなか難しいです。当院では4泊5日の嚥下評価入院というシステムがあります。相談を希望される患者さんとご家族を対象に、摂食・嚥下機能の評価と、その機能に応じた食形態、姿勢、食べ方、リハビリ、口腔ケアについての指導をします。
訓練そのものの実施はしていませんが、歯科衛生士の指導を在宅に持ち帰って、その通りに実施してもらう、ということです。
また、退院後も通院可能な患者さんは、外来で定期的に受診されますから、そのときに口腔内のチェックや摂食・嚥下機能の評価をして、継続フォローに努めています。
道具です
ちょっと甘いですか?
口から食べることが難しくなってきたときこそ、医療関係者もご家族も、口から食べることがQOLのアップにつながることに思いを寄せてほしいですね。
嚥下回診も多職種で実際の食事の場面を見て、それぞれ専門の立場から、よりよいケアのための意見を出し合うものであってほしいと思います。嚥下チームがない病院・施設は少なくありませんが、まずは2職種(以上)での嚥下回診を開始していただきたいと思います。
と同時に、日本は長寿社会といっても、残念ながら健康寿命は平均寿命より約7年短い、つまり長生きすれば口から食べられないという障害を抱えながら生きるということが、誰にでも起こりえることを、社会全体が認識する必要もあるのではないでしょうか」と若林先生。
機能回復やADLの自立、QOLの向上という、「障害を持ちながら生活していく手段の獲得」がリハビリテーション。誰もが前向きに生きていける社会を築くために、専門性を持ち寄り、様々な立場からアプローチしてゆくことは、今を生きる我々の使命ではないだろうか。
PDN通信 21号 (2007年10月発行) より
(所属・役職等は発行当時のものです)



