- PDNレクチャーとは?
- Chapter1 PEG
- 1.胃瘻とは
- 2.適応と禁忌
- 2.1 適応と禁忌
- 2.2 疾患別PEG適応
- ①パーキンソン病
- ②アルツハイマー病
- ③頭頸部癌
- ④ALS
- ⑤認知症
- ⑥脳血管障害
- ⑦食道がん
- 3.造設
- ①分類
- ②Pull・Push法
- ③Introducer原法
- ④Introducer変法
- ⑤胃壁固定
- 3.2 術前術後管理
- 3.3 クリティカルパス
- 4.交換
- 4.1 カテーテルの種類と交換
- 4.2 交換手技
- 4.3 確認方法
- ①交換後の確認方法
- ②スカイブルー法
- 4.4 地域連携・パス
- 5.日常管理
- 5.1 カテーテル管理
- 5.2 スキンケア
- 6.合併症・トラブル
- 6.1 造設時
- ①出血
- ②他臓器穿刺
- ③腹膜炎
- ④肺炎
- ⑤瘻孔感染
- ⑥早期事故抜去
- 6.2 交換時
- ①腹腔内誤挿入と誤注入
- ②その他
- 6.3 カテーテル管理
- ①バンパー埋没症候群
- ②ボールバルブ症候群
- ③事故抜去
- ④胃潰瘍
- 6.4 皮膚
- ①瘻孔感染
- ②肉芽
- 7.その他経腸栄養アクセス
- 7.1 PTEG
- 7.2 その他
- ●「PEG(胃瘻)」関連製品一覧
- Chapter2 経腸栄養
- Chapter3 静脈栄養
- Chapter4 摂食・嚥下リハビリ
- PDNレクチャーご利用にあたって



Chapter1 PEG
2.2疾患別 PEG適応⑥脳血管障害
脳血管障害におけるPEGの役割
日比野病院 脳ドック室長・NSTスーパーバイザー 三原 千惠

2025年3月版
1.脳血管障害とは
脳血管障害は名前の如く脳の血管の病気ですが、通常急性脳血管障害、つまり脳卒中のことを指します。本、テレビ、インターネットなどいろいろなところで「有名人が脳卒中になった」などと取り上げられますが、脳梗塞、脳血栓、脳塞栓、脳溢血、脳出血、高血圧性脳内出血、くも膜下出血、もやもや病(ウィリス動脈輪閉塞症)、一過性脳虚血発作(TIA)など多くの名前が飛び出し、脳卒中は何だか難しい訳の分からない病気として、皆さんを悩ませるのです。また、急性があるなら慢性脳血管障害とはなんでしょう。もやもや病などがこれに当たりますが、いったい何が「もやもや」なのでしょう?謎は深まるばかりです。
ということで、まずは脳卒中が急に発症する脳血管障害ということをご理解ください。よく分からなくても、「脳」は「脳の血管の病気」、「卒」は「突然、卒然、つまり急に」、「中」は「邪気に中る(あたる、食中毒の中と同じ)」という意味で、CTなどの検査機器のない時代には「突然、頭を打ったなどの外因がなく意識障害や重篤な神経症状を発症して倒れる病態、まるで邪気や邪風に中ったような状態」を指す言葉なのです。現代になって「急性脳血管障害」という立派な病名があるにもかかわらず、まだまだ得体のしれない怖い病気として「脳卒中」という呼び名が医学用語としても使われているのです。
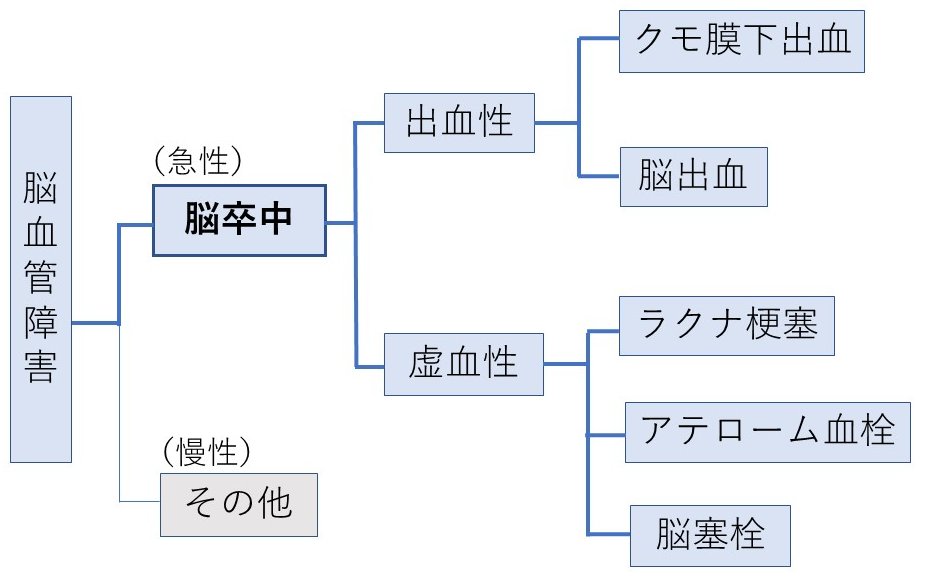
実際には、脳卒中は大きく分けて出血性の病変と虚血性(血管が詰まる)の病変の二つに分類されます(図1)。出血性のものには脳動脈瘤(原因はよくわかっていません)が破裂して脳の表面に大量に出血するくも膜下出血と、高血圧で脳の血管の弱い部分が切れる脳出血があります。一方、虚血性のものは小さい血管が詰まるラクナ梗塞、中くらいの血管が詰まるアテローム血栓、心臓から血の塊(塞栓子と呼び、血栓とはいいません)が流れてきて大きな血管がつまる心原性脳塞栓があります。
2.脳卒中の症状(表1)
脳卒中には出血性と虚血性の病変があり症状も様々ですが、脳卒中が怖いのは、突然起こるだけではなく、多くの症状が後遺症として残るからです。
脳卒中の症状については、意外と知られていません。脳神経外科の外来を受診される方の多くは「頭が痛い、手足がしびれる、ふらふらする」といって来られますが、それらはほとんど神経痛や自律神経失調の症状です。脳卒中の症状は障害を受けた脳の部分によって決まるので、原因が異なっても障害された部分によって次のような特徴的な症状が出現します。栄養学的にはそれぞれの症状が食事に影響します。
- 意識障害:軽度(傾眠傾向)~重症(昏睡)
- 運動障害:片麻痺(左右片方の手足体の脱力)
- 知覚障害:片麻痺(左右片方の手足体の知覚低下)
- 言語障害:構音障害、失語症
- 視野障害:同名半盲
- 失調:平衡障害
- 嚥下障害:飲み込みが困難、誤嚥
- その他:高次脳機能障害など
1) 意識障害
軽い場合は「ウトウトしているように見える、傾眠状態」、中くらいだと「刺激を与えれば反応する、錯乱状態」、重症になると「ほとんど反応しない、昏睡状態」になります。
2) 運動障害
脳の障害では右半身あるいは左半身が動かせなくなる片麻痺という状態になります。軽い麻痺から全く動かないという程度の差はあれ、片方の顔を含んだ手と足が動きにくくなります。
3) 知覚障害
右半身、あるいは左半身の知覚が低下して、「触っても分かりにくい」「冷たい(温かい)ものに触っても分からない」という状態になります。 ところでよく「しびれる」といって受診されますが、日本語の「しびれる」は①運動麻痺(動かない)、②知覚麻痺(痛くない)、③異常知覚(ジンジンする)のいずれにも使われます。「正座して足がしびれた」時はまさにこの①②③がすべて起こった状態ですが、脳卒中の場合は①の運動麻痺(脳からの命令が届かない)と②の知覚麻痺(脳に刺激が届かない)で、③のジンジンは血行障害によるもので脳卒中の症状ではありません。正座のしびれは足の血行障害による末梢神経障害の症状(運動麻痺と知覚麻痺)と、後から血管が拡張することによる痛みの症状(ジンジンする異常知覚)なのです。
4) 言語障害
・構音障害:いわゆる「呂律が回らない」状態で、口や舌の運動障害によるものです。とくに「ラ行」「パ行」の発音がむずかしくなります。
・失語症:相手の言っていることが理解できない「感覚性失語症」と、自分でうまく言えない「運動性失語症」があります。重症の場合は両方ともダメになる「全失語」の状態になります。第三者から見ると話しかけても反応がないので認知症のように見えますが、言葉の理解ができないだけで物事は理解できています。
5) 視野障害
脳の障害による視野障害は特徴的で、片目で見ても両眼で見ても、世の中の右半分あるいは左半分が見えなくなり、同名半盲といいます。
6) 失調
平衡感覚をつかさどる小脳などが障害されたときの症状で、歩く時にバランスが取れなくなり、お酒に酔った時の千鳥足の状態になります。
7) 嚥下障害
物を飲み込みにくくなる状態で、気道に入ると「誤嚥」を起こしてむせます。とくにサラサラの液体は「誤嚥」しやすく、経口摂取の際に最も問題となる症状です。対応などについてはChapter4摂食・嚥下リハビリテーションをご参照ください。
8) その他
高次脳機能障害といって、左右が分からなくなったり(左右障害)、手の指の識別ができなくなったり(手指失認)、計算ができなくなったり(失算)、一連の動作ができなくなったり(失行)、外界の認識ができなくなったり(失認)、さまざまな症状がみられます。 脳卒中ではこういった、普通では見られないような症状が「突然起こり、なかなか治らない(だんだんひどくなる)」のです。
3.脳卒中の栄養療法
脳卒中学会の「脳卒中治療ガイドライン2021(改訂2023年)」では、早期からの栄養評価、嚥下機能評価、口腔ケアの重要性と、経腸栄養が長期にわたる場合にはPEGが推奨されています(表2)。 具体的な管理について説明すると、脳卒中では時間とともに症状が変化するので、病期(病気の時間的な流れ)と重症度を考慮して栄養療法を行います(図2)。


1)急性期:
発症から約1週間で、症状が変動する重要な時期です。軽症例では少量ずつ経口摂取を開始しますが、食べられない患者さんでは2~3日目には経鼻胃管から経腸栄養(注入食)を開始し徐々に増やしていきます。早期経腸栄養の必要性については経腸栄養の項目を参考にしてください。
2)亜急性期:
発症から約1か月間で、症状の安定に応じてリハビリテーションが本格的に行われる時期です。軽症例では経口摂取量を増やしていきます。中等度または重症例では経腸栄養を中心に行い、可能であれば経口摂取を開始します。経腸栄養が困難な場合は静脈栄養(末梢からの点滴や中心静脈栄養)を行います。
3)慢性期(維持期):
後遺症が決まってくる時期で、経口摂取が中心となりますが、食物をうまく食べられない(摂食嚥下障害)状態であれば経腸栄養を継続し、約一か月持続する場合にPEGが推奨されています。とくに嚥下リハビリを強化して経口摂取を進めるためには、胃瘻にして鼻咽腔の刺激がない状態で積極的にリハビリをする「食べるためのPEG」が重要です。
4.高齢者の問題点
脳卒中患者さんは高齢者が多く、もともと潜在的に栄養不良であったり摂食嚥下障害があったりすることが多い状況にあります。高齢の脳卒中患者さんに対しては、とくに注意すべき点がいくつかあります。
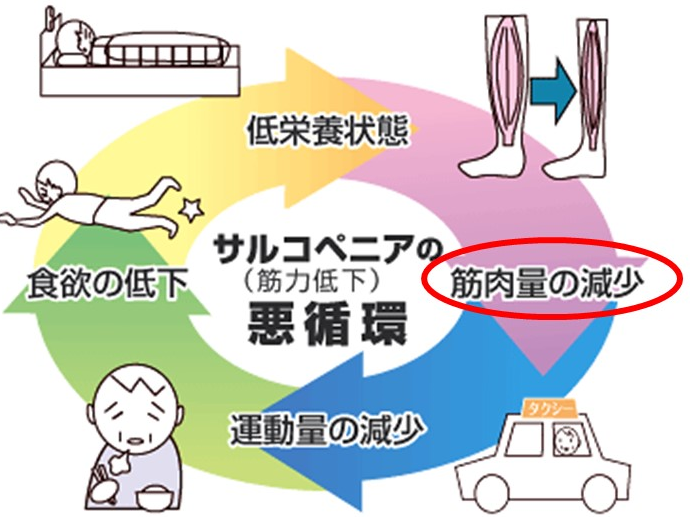
1)サルコペニア、フレイル
サルコペニアとは栄養不良のために筋肉量が減って筋力低下や身体機能低下をきたした状態を指します(図3)。年齢とともに筋肉が減ると、動くことが億劫になり、運動量が減るために食欲が低下して栄養不良になり、そのために筋肉量が減る、という悪循環に陥ります。重度になると転倒したり骨折したりして、要介護や寝たきりになってしまう危険性が高くなります。
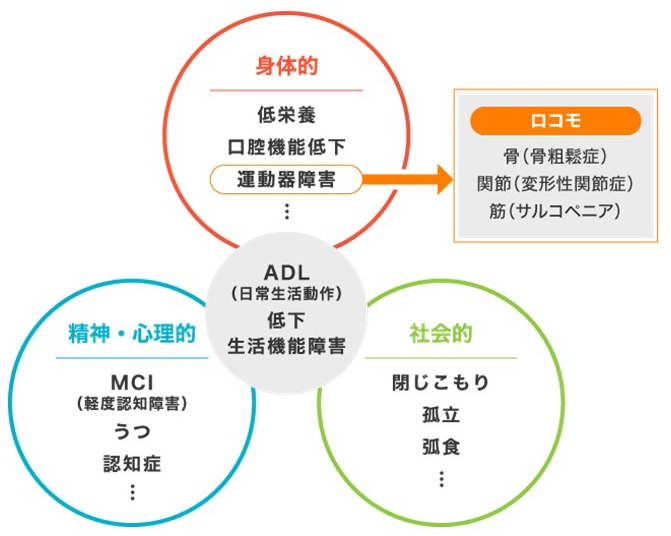
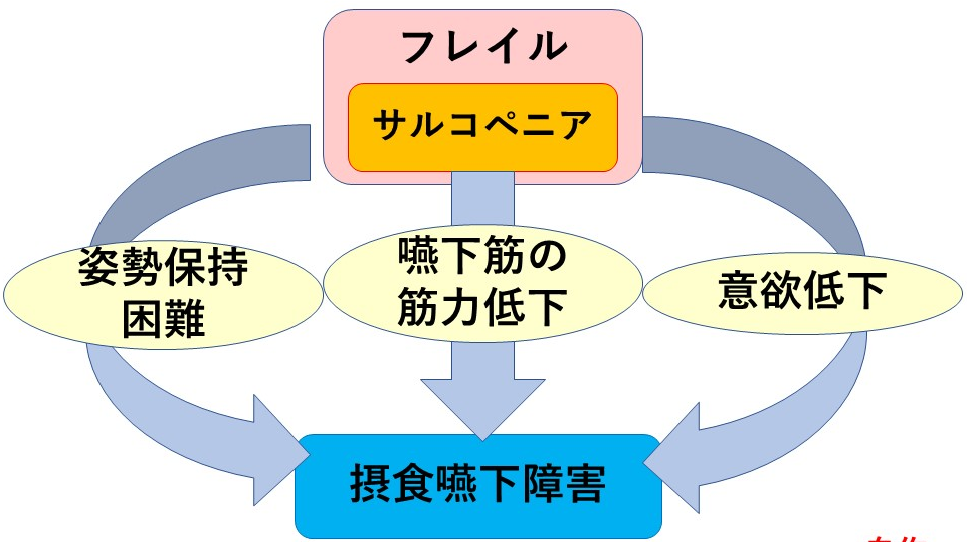
フレイルは、もとは「Frailty、虚弱」という意味ですが、サルコペニアによる身体機能の低下に、精神機能の低下(認知症やうつなど)や社会的機能の低下(閉じこもりなど)が加わった状態で、進行すると日常生活に支障をきたし要介護状態になります(図4)。しかもサルコペニアによって摂食嚥下に関わる筋肉が弱ると、全身的にはさほど変化がなくてもオーラルフレイルという状態になり、摂食嚥下障害や誤嚥を引き起こす原因となります(図5)。そうして低栄養状態となり悪循環に陥ってしまうのです。高齢者が脳卒中になられたら、延命のためではなく早く元気になるためのPEGを決断する勇気が必要です。
2)脱水
嚥下障害があると、固体より液体の方が速く咽頭に入り込むため誤嚥しやすくなります。そうするとむせるので水分を飲みにくくなり、水分摂取量の減少、つまり脱水になる危険性が高くなります。また高齢者では、足腰が弱りトイレに行くのが億劫になり、回数を減らそうと水を飲まないようになって、脱水になりやすくなります。しかも高齢になると暑さや喉の渇きを感じにくくなり汗もかかなくなるので、ますます水分摂取が減ってしまいます。最近テレビなどで「高齢者は夏だけでなく冬でも水分不足のために熱中症になる」といっているのは、この発汗・口渇・水分摂取減少による体温調節障害のためにおこる熱中症のことです。
また脱水になると、①唾液が減って口腔内が乾燥して不潔になり、痰が粘くなって肺炎を起こす危険がある、②尿量が減って尿路感染症を起こしやすくなる、③便が硬くなって便秘になり腸内環境が悪化する(免疫が落ちる)、④血液がドロドロになり脳梗塞・心筋梗塞・深部静脈血栓症などを起こす危険がある、といった弊害があるので注意しましょう。
3)食べるためのPEGから飲むためのPEGに
脳卒中で経腸栄養を行っている患者さんには、経口訓練を開始しても十分なエネルギーと水分が得られるまでは「食べるためのPEG」を推奨しています。嚥下リハビリテーションによって口から食べられるようになると胃瘻カテーテルは抜去できるので、「抜去を目指して頑張ろう!」といって励ますことは大切です。しかし、口から食べる場合は脱水予防のために水分を飲む必要があります。食事は全量摂取できても誤嚥の危険があると必要な水分量を口から摂取するのはなかなかむずかしく、早急に胃瘻カテーテルを抜去すると脱水になるので要注意です。
私は患者さんとご家族にはもとより、かかりつけ医の先生方にも、「口から十分食べることができても水分が確実に飲めるまではカテーテルは抜去しないでください。また、すべて経口摂取できるようになってもまた体調不良の時は水分が飲めなくなることもあるので、半年から1年はカテーテルを残しておいてください」とお願いしています。
こうして「食べるためのPEG」だけでなく「飲むためのPEG」の理解を広めて、今後も患者さんの「食べる幸せ」「健康の保持増進」を目指す栄養管理をしていきましょう!。



