- PDNレクチャーとは?
- Chapter1 PEG
- Chapter2 経腸栄養
- Chapter3 静脈栄養
- 1.末梢静脈栄養法(PPN)
- 1.1 PPNの特徴と適応
- 1.2 PPN製剤の種類と適応
- 1.3 PPNカテーテルの種類
- 1.4 PPNカテーテルの留置と管理
- 2.中心静脈栄養法(TPN)
- 2.1 TPNの特徴と適応
- 2.2 CVカテーテルの種類
- 2.3 CVカテーテル留置法
- 2.4 皮下埋め込み式CVポートと
その留置法 - 2.5 PICCとその留置法
- 2.6 エコーガイド下での
CVカテーテル留置法 - 2.7 TPN時の使用機材
- 2.8 TPN基本液とキット製剤の種類と特徴
- 2.9 アミノ酸製剤の種類と特徴
- 2.10 脂肪乳剤の種類と特徴
- 2.11 TPN用ビタミン製剤の種類と特徴
- 2.12 微量元素製剤の種類と特徴
- 2.13 TPNの実際の投与方法と管理
- 2.14 TPNの合併症
- 2.15 特殊病態下のTPN
- 2.16 小児のTPN
- 2.17 TPN輸液の調製方法
- 2.18 HPN(在宅経静脈栄養)
- Chapter4 摂食・嚥下リハビリ
- PDNレクチャーご利用にあたって




2025年3月版
<Point>
• PICCは、一時的な中心静脈留置カテーテルの first choice !
• PICCの歴史は、意外にも古い。最古の中心静脈カテーテル。
• 目的は、静脈栄養、緊急時急速輸液、血管痛予防など。
• 技術は、その他の処置につながり、将来性は無限大。
• がん患者、重症症例を見る医師は是非、身につけたい処置。
• ICが重要。
• エコー下穿刺が基本。
• 患者にとって、一生で一度の処置かもしれない。
• 穿刺リスクが少ないからと軽んじてはいけない。
1.はじめに
血管アクセスデバイス:VAD(Vascular Access Device)の中でも、PICC(peripherally inserted central venous catheter)は昨今注目されているVADである。PICCの国内での呼び方は、保険点数記載の通り、末梢挿入型中心静脈カテーテルと呼称されている。
主に、上腕部からエコー下で穿刺し、カテーテル先端を上大静脈まで留置する一時的な中心静脈カテーテルである。PICCという言葉が、最近の医療領域では Hot な話題となって久しいが、PDNとしても総合的なVADの取り組みを推奨しており、この章ではPICCについてご説明する。
本邦では、通常のCVC(central venous catheter:中心静脈カテーテル)が頻用され、PICCはなかなか一般的に使用されていない背景があった。転機となったものとして、平成29年3月に、医療事故調査支援センターから報告された医療事故の再発防止に向けた提言の記念すべき、第一号、第一報の第一提言にて、「中心静脈カテーテル挿入の適応については、末梢挿入型中心静脈カテーテル(PICC)への代替を含め、合議で慎重に決定する。」とされ、全国の病院でも、一時的な中心静脈カテーテルとしては CVCからPICCへ移行が進んできた背景がある。処置に関わる保険点数の変化も後押しした形となり、実診療でも広く使われるようになっていきている。2017年10月からは、看護師特定行為にも、PICCが追加となり、今後、さらに看護師でのPICCも可能となっていくが、筆者としては闇雲にPICCを過剰に使用してしまう場合、穿刺のリスクがCVCよりも低いとはいえ、それ以外のリスクも高まり、海外ですでに起きているようなPICCの過剰使用による問題が起こると考えており、米国に並ぶ対応ではなく、日本の医療環境に即した日本ならではの総合的なVADによる取り組みの中で、PICCの良さを生かせる使い方が広まればと切に願っている。
以前から本邦でも使用が可能な医療器具であったPICCであったが、実はCVC(central venous catheter:中心静脈カテーテル)よりも、その歴史は古い。1956年にノーベル生理学医学賞を受賞されたヴェルナーフォルスマン(Werner Forssmann)が、1929年に研修医の頃に自らの左腕の静脈から、尿道に入れるゴム製の尿管カテーテルを留置していき、自分の心臓まで留置されていることをレントゲン写真にて確認したことが報告されている(Forssmann W: Die Sondierung des recheten Herzens、 Klin Wscft、 45、 2085-7、 1929)。
CVC の歴史というと、皆様、Robert Aubaniac が 1952年に発表した、Subclavian intravenous injection ; advantages and technic。 (Nutrition、 6: 139-140、1952)が初めての中心静脈留置の報告であると思われている方が多いかもしれないが、実際には、上記のように Werner が1929年に研修医の頃に、自身の体を用いて報告したPICCが初めての中心静脈カテーテル留置であった。
確かに、筆者自身も、鏡を見ながら自分自身の体の鎖骨下静脈や内頚静脈を穿刺する勇気はないが、PICCであればエコーだけ当てて固定さえすれば、自分の上腕の静脈穿刺は比較的に恐怖感少なく可能である(やりたくはないが・・・)。
PICC留置のための穿刺リスクの低さは、こうした中心静脈カテーテル留置の歴史を紐解いても、ヴェルナーフォルスマン(Werner Forssmann)が試みたことからもわかるように、歴史に裏打ちされたものだと考えると、さらに興味深い。
本項では、PICCについて網羅的に記載するが、そのテクニックは様々である。なお、こちらだけではページに限りがあるため、全ての記載が難しかった。さらに処置の関心が高い方は、PICCの専門書ではないが、エコー下穿刺のテクニックについても記載していた「内科医でもできる生食・液性剥離法を用いたCVポート埋設術 Atlas Surgery」(ラウレア出版、Amazon)を手にとって頂きたい。こちらでは、CVポート手術についてまとめた術書であるが、PICCやCVCなど血管を穿刺し、ガイドワイヤーやダイレーターを使用する処置全般に応用できる様々なテクニックと合併症予防の詳細を、イラストを豊富に盛り込んで記載している。300ページ、フルカラーでの教科書であるが、興味がある方は是非、手に取って知識の整理をして頂きたい。

2. PICCの心得
PICCは穿刺・留置時のリスクとして致死的なリスクが乏しいと言われているが、神経損傷や、動脈穿刺、皮下出血、筋肉への障害だけでなく、カテーテル先端が上大静脈や心房へ負担のかかる先端位置で留置を行うと心タンポナーデを引き起こす可能性もあり、その他、様々な合併のリスクがあることも理解して、処置を行う必要がある。
看護師特定行為にも追加となり、今後、米国と同様に、さらに看護師でのPICC留置が進む可能性があるが、こうした基本的な理解と経験、技術、その他、合併症が生じた場合に、必要となる他の処置も安全にできる状況がないと総合的なVADの対応は厳しく、看護師のみではなく、医師も含めた総合的なVADチームの運営が必要である。
特定行為のできる看護師へ処置を任せる場合でも、当然医師がPICC留置を安全に施行でき、看護師ができない場合には処置を代わり、安全に処置を完了できる技術を持っている医師でなければ、看護師へ処置を任せることはリスクである。PICCの技術・知識がない医師が、闇雲に看護師へPICC留置を任せて、診療を楽にしようという姿勢はあってはならず、過剰なPICC留置と合併症の増加を生じることが自明である。そうしたことにならないように適応や管理の知識を持ち、安全な技術を身につけ、患者様へ対応することが大切である。
3. 院内ガイドラインの策定とVADセンター(CVC センター)
医療事故を予防するため、各施設において頻回に処置をする医師を中心に、各部門長、看護部、放射線技師など、可能なら麻酔科、外科、内科なども含めて、医療安全を確立するため院内ガイドラインの策定が望ましい。どういった方法で行うべきかのマニュアル作り、院内ライセンス制度(特に研修医指導目的)、CVCなどの場合、場所は透視下で原則行うべきであり、救急カートを近くに設置している環境であることなどが重要である。一般的には、CVCセンターとして呼称されている取り組みであり、急性期病院ではすでに稼働している病院も多くなってきたが、まだまだ導入されていない施設もあり、全ての病院で稼働されることを望む。名称としても、CVCだけでなく、PICCやCVポートまで幅広いVADに対応することが望ましく、当院では、VADセンターとして運営している。
PICCについての持論であるが、初学者が上級医について処置を学ぶ時、スタートの50例ほどまでは必ず透視下にて処置を行い、ガイドワイヤーが血管内を進む感覚やカテーテルが上大静脈以外の血管へ進んだ場合のガイドワイヤーやカテーテルの動き、抵抗の感覚などを透視画像と対比して感覚でも想定できるような技術を身につけてから、ベットサイドでの処置などへ移って頂きたいと考えている。
施設として可能であれば、全例透視下での処置が望ましいと考えており、筆者自身は、ベットサイドで処置を行う症例は限定しており、ICUやHCUなどで多数の医療器具が装着され、気管挿管され、バイタルも安定しないために、ストレッチャー移動することがリスクである症例に限り、ICUやHCUでのベットサイドでPICC留置を施行し、すぐにポータブルレントゲンにてカテーテル留置を確認することとしている。
施設によっては、透視室を使用することが厳しい場合、ベットサイドでも、透視を使用せずにガイドワイヤーとカテーテルの位置確認ができるシステムとして、シャーロック3Gが登場し、国内でも使用されてきている。もともと、日本国内では、透視設備を持っている病院がほとんどであり、日本の環境で、広く普及するかはこれからの国内の医療環境での需要によるものだが、こうした器具の存在を知っていることで、施設ごとで患者に合わせた対応の幅が広がるものである。
4. シャーロック3G
ガイドワイヤー先端に、マグネットが付いており、カテーテル先端とガイドワイヤー先端の位置を合わせて固定し、血管内に留置していくシステムである。患者の前胸部に Y型の磁力受容器装置(Yセンサー)を乗せることで、ガイドワイヤー先端のマグネットから発せられる磁力を受容しモニターに想定される部位と、音による報告で、術者へカテーテルの進行を透視下でなくても判定できるシステムである。
被曝をいっさいしないこと、ベットサイドで使用できること、透視設備が不要であることなど、メリットも多く海外ではすでに頻用されている器具である。こうした器具を使用する場合にも、筆者としては、まず透視下にてガイドワイヤーやカテーテルの進み具合と手先の感覚を一致させるトレーニングを積んでから、シャーロック3Gを使用することが望ましいと考えている。経験を積んだ上級医からの指導を受けてから、こうした器具も有効に使用し、治療できる患者の幅を広げていくことができればと思う。
5. インフォームドコンセント:IC(Informed Consent)
合併症が起こった場合、致死的な合併症が伴う処置であり、IC(Informed Consent)は必須である。まず、その前に、ICの中身を考えていきたい。医療の世界では、「ICする」という言葉が一人歩きしているが、ICとしては患者様側と医療者側の理解があり、その上で、処置やリスクに同意され、代替となる治療選択肢など、患者についての現状に話あいがもたれることが重要である。決して医療者側からの一方的な伝達ではない。筆者自身が、PICCのICを行う際に、まず感じることは患者側が「点滴」について詳しくないという事実である。点滴スタンドに吊るされた点滴を見ても、患者自身は点滴の中身がどんなものであるのかはわからず、点滴に差があること、末梢静脈輸液、中心静脈輸液に違いがあることなど、そうした医療者側は当然知っている知識が、患者の多くが知られていない。よって、まず、筆者としては以下の順番で話をするようにしている。
• 患者の現状
• 治療結果
• 今後、予想されている治療内容
• 点滴剤の種類
• 末梢静脈と中心静脈の違い
• PICCの処置リスク。
• 処置中に、処置とは関係のない併発症状が出た場合も対応すること。
• メリット・デメリット
• 代替治療選択肢
• 同意書
(患者と医療者側の知識の差を埋めることがまず必要!)
筆者自身は、以上の流れでICの場を持つようにしている。一方的な伝達にならないように、まず、最低限の医療知識としての点滴の種類、末梢静脈と中心静脈の違い、治療内容についてお話しする。お互いの知識レベルを最低限揃わないとICは成立しない。できるだけわかりやすく患者側に医療の実態を伝えて、お互いの理解が合わさって治療を決定していくスタンスを取るべきである。緊急時など、ICが取れない場合、医師の判断で処置を施行しなくてはならない場合もあるが、そうした場合でも、患者、御家族へICの場を持つことができるようになった際には、しっかりとしたICの相互理解を取れるように心がけたい。
現在(執筆時、2021年 4月現在)、新型コロナウイルス感染症の流行により、ICの環境を築くことが以前より難しくはなっているが、だからこそ、患者自身や御家族の不安は高まり、医療者側はICの重要性がさらに高まっている事実を認識して対応することが望まれる。
ぜひ、医師からは、わかりやすい言葉で、まず医療の本質を、点滴の違いを、末梢静脈と中心静脈について、さらに治療内容など、患者・御家族にお伝えして頂きたい。患者が知識を深めることで、よりよいICとなり、医療の質も高まると考える。

患者様の不安や緊張を緩和し、悩みや質問、希望をお話ししやすい環境づくりに努める。
6. 準備
6.1 事前の検査、エコー機
当院では、CVC、PICCそして、CVポートなどの中心静脈へのVAD処置は、全例で事前に血管エコー検査を施行している。血管走行や血栓の有無などを事前に把握することは重要である。
PICC穿刺部位としては、上腕部での穿刺が望ましいと筆者は考えている。肘部での穿刺や前腕からの処置を施行されている先生もいらっしゃるが、カテーテルが肘で屈曲することや患者の治療生活の質を下げることにもなり、筆者はエコー下で上腕部から穿刺を行い、PICCを留置している。
穿刺血管としては尺側皮静脈、上腕静脈(多くの症例で内側、外側の2本)、橈側皮静脈が代表的血管である。この4つの血管を穿刺することが多いが、ガイドラインとしては尺側皮静脈を第一選択するとされている。実際に筆者の経験では、尺側皮静脈がもっとも穿刺しやすく、周囲に神経が走行していない症例を多く経験するが、注意すべきは高齢の症例では尺側皮静脈が虚脱し消失している症例や尺側皮静脈のようにエコーで見える構造が詳細に観察すると神経であることもあり、古いエコー機など高精細な描出ができないエコー機では、非常に細い静脈と神経の見分けがつけづらい症例も経験される。PICC処置に用いるエコー機はこだわって高い描出能力と画像に反映されるタイムラグが短いものを用いて合併症のない処置をして頂きたい。当院では、コニカミノルタ社のMX-1を使用しているが、機動性に優れており、検査用のエコーという概念ではなく、これからは処置用のエコーの重要性を理解し、聴診器のようにエコーを効果的に日々の診療にも取り入れて頂きたい。各社から、こうした機能的なエコーが発売されており、しっかりと比較選定して使用して頂きたい。
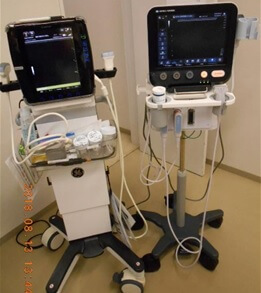
(左:GE Venue、右:コニカミノルタ MX-1)
GE Venueは、病棟での胸腔穿刺や腹腔穿刺などの処置に使用している。コニカミノルタ MX-1は、細い血管の描出性が非常に高く、筋肉と皮下結合組織、神経を異なる陰影で描出してくれるため、特にPICC留置など上腕の処置では役立っている。PICCでは、神経障害を起こさないために、1mm以下の組織を正確に評価することが求められる。合併症予防にはエコー機の選択も重要である。これからのエコー機は聴診器のようにいつでも、どこまですぐに使用できるモバイル性が重要である。高い描出能力をもった処置用のエコー機が増えていくことが望まれる。

簡単に取り外せ、バックやスーツケースにも収納可能である。トロリー(台車)の足が5本あり院内で移動する際にも簡単に移動できる点が筆者は意外にも高い評価をしている。トロリーの滑車が4点で広い範囲に広がる形状が多いが、狭い場所やICU、HCUなどの集中治療室におけるベッドサイドでの処置を行う際には、すでに点滴スタンドや人工呼吸器など、様々な機器がベッドの周囲には存在するため、こうした台車の足部分の構成も筆者は重要視している。エコー機の描出能力だけでなく、モバイル性やトロリーの足部分など、実際に各施設での使用場所での状況も考え、患者様への処置がしやすくなる機器を選定することが、実際の処置現場では重要である。
6.2 PICC の種類
使用するカテーテルとして、PICCは複数の種類が販売されており、その特徴を理解して使用して頂きたい。確認すべきは、カテーテル先端の構造と、材質などによる性能の違いである。
カテーテル先端は2種類あり、先端がグローション機構(弁付き)か、オープンカテーテルであるかの2点を確認して頂きたい。次に、急速注入が可能か、造影CTなどに対応しているカテーテルかを確認する。
これは患者へ行う「治療の時間軸」を考えてVADを選択してほしいという筆者からのお願いであるが、患者に治療を行う場合、検査や内視鏡処置、手術など、治療の流れを「時間軸」で考えて将来起こるべき状態を予測して治療を組み立てていると思うが、PICCなどのVADを一つ留置する時でも、しっかりと、その患者の将来を考えて処置を行って頂きたい。
筆者は消化器内科を専門としており、がん患者への治療が専門であるため、ダイナミックCT や輸血、高カロリー輸液などを施行する機会が多いため、パワーPICC®(BD、 BARD社)を主に使用している。シングル、ダブル、トリプルルーメンがあり、いずれも、オープンカテーテルで、カテーテル先端をちょうど良い長さに切り、患者それぞれの上腕穿刺部から上大静脈までの長さに合わせて調整できる。カテーテルの根元が徐々に太くなる形態をしているため、うまく根元付近まで留置できると止血効果もあり、筆者は用いている。
グローションタイプとしては、パワーPICC®とは異なり、カテーテルの先端には弁がついているため、カテーテルの先端を切って調整するのではなく、カテーテルの根元を切断して調整する機構になっている。カテーテルを切る部位が真逆であるため、初心者は弁の意義を考えて、間違わないようにして対応してほしい。グローション機構は、長期留置していても血液の逆血が起こりにくく、生食でのロックが可能である。しかし、材質がパワーPICC®と異なり非常に柔らかく細いため、輸液や造影検査の急速注入ができない。さらに、留置する時にも、柔らかいカテーテルに腰をつけるため内部にスタイレットとして細いガイドワイヤーが留置されている。パワーPICC®では、135cm のガイドワイヤーを上大静脈まで留置して、オーバーザワイヤーとして、間違いなく上大静脈まで留置しやすいが、グローション機構のPICCでは、カテーテルと内部のワイヤーのコシのみで血管内を進むため、高齢の症例など腋窩静脈や鎖骨下静脈が瘤状に蛇行している症例や鎖骨下静脈から上大静脈までの角度がきつく、内頚静脈へ行きやすい症例などの場合、グローションPICCでは、どうしても上大静脈へ行きにくい症例も経験する。器具の選定は処置の流れにも関わるので、患者の「治療の時間軸」を考え、使用目的と管理も考えて選択すべきである。
PICCは慣れれば1、2分で留置できるため、感染管理の観点やダイナミックCTが可能なPICC(パワーPICC®)の登場により、CVCではなく、PICCの有用性が大きく高まっているため、昨今の医療環境の変化が起こっている。これからの若手医師は、当然のようにPICCに精通してから専門領域の専門医へと修練を続けていく医師人生となるため、将来の日本の医療環境が、VADの変化からさらに患者に優しいものになることを切に願う。
絶食管理が必要な消化器癌症例への治療の場合、パワーPICC® 一つ留置するだけで、高カロリー輸液だけでなく、ダイナミックCTなどの造影検査、採血、輸血まで行うことができる性能があり治療がスムーズに進行できる。適応としては、7日以上の継続的な点滴、抗生剤治療などが必要な症例や、高カロリー輸液の必要性がある症例、造影CTを複数回撮影する症例、末梢血管が脆弱な症例などであるが、患者の適応をしっかりと考えて必要な症例には速やかに対応して頂きたい。闇雲にPICCを末梢ルートのように頻用してはならず、適応の理解と、患者それぞれの「治療の時間軸」を考えて患者ごとに適切なVADを主体的に選択することに努めて頂きたい。
医師は患者への治療だけを考えてしまいがちであるが、毎日のように末梢血管を穿刺される痛みに耐え、治療を継続している患者の身になって考えてほしい。短期間であれば許されるが長期間の末梢血管ルートはリスクが高い。VADを看護師の末梢ルート任せにせず、回診の時には専門領域の身体部位だけでなく、前腕や下肢の末梢血管まで診察し、患者の血管を守るという意識で、適切なVADを選択して頂きたい。

CVCと同様に、シングル、ダブル、トリプルルーメンの規格がある。
ダイナミックCTの撮影が可能な急速注入にも耐えられる安心した剛性のある製品。
7. 血管選択
7.1 尺側皮静脈
筆者自身は、PICCの第一選択として選ぶ血管である。解剖学的に注意することは、神経損傷である。CVC留置と同じく、エコー下穿刺にて施行して頂きたい。内頚静脈からのCVCなどではメルクマール法などがあるが、PICCの場合、非常に細い静脈を穿刺するため、メルクマールとなる解剖学的に固定されているものは乏しく、リアルタイムエコー下穿刺にて施行する。
エコー下であれば安全というわけではないことは、CVCの項でも記述した通りだが、CVCの合併症として報告されている事実(医療事故調査支援センターから報告された医療事故の再発防止に向けた提言の記念すべき、第一号、第一報の第一提言を医師として重く受け止め、今後増えていくであろうPICCにおいても、エコー下であっても、技術・知識がなければ合併症が起こりうることも気をつけなければならない。また。エコーを使用しても針先を常にエコーで描出できないと、針の途中をエコーで描出し、そこが針の先端だと勘違いすることで、過度な深さに穿刺針が進んでいることもあり、エコーを使用すれば安全という訳ではない。あくまでのエコーは画像評価に過ぎず、手元の針の深さを感じながら、エコーを使用する技術を高めることが必要である。
穿刺方法としては、皮膚を局所注射して、本穿刺へと進む流れである。局所麻酔をすると深部の穿刺する血管が圧排され穿刺しにくくなるため、局所麻酔をしない医師もいるが、筆者としては局所麻酔を行うことをお勧めする。個人的に、局所麻酔として2つ気をつけているポイントがあるが、1つは局所麻酔薬を用意したシリンジ内にできるだけエアー、気泡をなくすことである。気泡が皮下組織に注入されるとエコーが乱反射して深部の描出がしにくくなるため、気泡をできるだけなくして準備しておく。2点目は、皮膚の真皮周囲へ注射して皮膚をオレンジの皮様に、ピンと張る状況を作ることで穿刺針が皮膚以深へ進むときに、真皮がたわんで伸びてしまうことを予防できる。この2点は、初心者こそ気にしないで行っていることが見受けられ、麻酔薬の打ち方が悪く、PICCがうまく留置できない原因となっている若手も見受けられる。局所麻酔の準備、打ち方にも注意して頂きたい。
これまでの教科書的には、通常は駆血帯を巻いて、静脈を拡張させて穿刺することが記載されているが、筆者としては一切、駆血せずに静脈を穿刺している。駆血することで穿刺はしやすくなると考えられるが、駆血により静脈圧は高まり、穿刺針が静脈壁を穿刺した瞬間に周囲組織へ血液が広がり、内出血となる。処置の介助者に、どんなに早く駆血帯をとってもらっても、必ずこの血管周囲への出血はあると考えており、できるだけ低圧の静脈をエコー下で穿刺し、内出血を減らすことで、処置の感染リスクや疼痛の軽減、外観からの青あざの防止などに役立つと考えて、駆血はできるだけしないで処置している。ほとんどの症例で穿刺回数は1回でPICC留置を行っているが、もしも穿刺が難しい症例の場合、駆血をしてしまうと穿刺部近傍では血腫により、同部位での穿刺が困難となる。駆血しない場合には血腫ができず、複数回の穿刺が可能となる。初心者は駆血にて処置を覚えていくが、慣れてくれば駆血をしない筆者の方法も取り入れて頂くとさらに患者へ優しい処置へとつながる可能性がある。
7.2 上腕静脈
尺側皮静脈が発達していない、もしくは、消失している症例では、次に穿刺しやすく見える血管である。上腕動脈を挟むように、2本分岐して内側、外側に走行していることが多い。ミッキーマウスの耳のように見えることが通説で言われている血管である。さらに、神経の走行とも近く、熟練していない場合には選択してはいけない血管である。
ニードルガイドでの穿刺では穿刺経路に神経や動脈が介在する解剖学的位置関係になることが多く、フリーハンドでの、リアルタイムエコー下穿刺が望ましい血管である。事前のエコー走査にて、2Dの状態から、3Dでの立体的な血管・神経走行構築をイメージできるようになるまでは穿刺は 勧められない。一見、簡単そうに見えてしまう血管でもあり、神経が近く、注意すべき血管である。
7.3 橈側皮静脈
橈側皮静脈は、上腕の外側・表層を走行する静脈である。この血管は筋骨隆々の若い男性や、一方で寝たきりで拘縮が進み上肢を胸の前で組む姿勢で療養されている患者などでは発達していることが多い血管である。周囲に神経が発達していることは乏しく、静脈が拡張している症例では、エコーを用いなくても外表から視認でき穿刺することも可能な血管である。
ただし、注意点としては、穿刺ができ、ガイドワイヤーを進めた場合、鎖骨下静脈の頭側から尾側へ降りるように合流するため、合流の角度が直角に近い角度となってから鎖骨下静脈へ進むため、どうにかガイドワイヤーが上大静脈まで留置できても、カテーテルが進まない症例や高齢の場合、物理的な力がこの合流部にかかることで遅発的な合併症として合流部付近の血管損傷が生じる可能性もある。よって、この血管が穿刺が可能でも、ガイドワイヤーからカテーテルの留置まで成功しないことがあることや、留置後も肩周りの疼痛の訴えがないかなど、遅発的合併症を注意して経過を見ていくことが望ましい。
8. 入室時から退室までのチェック事項
VAD処置の場所としては、筆者は救急カートを設置している透視設備のある処置室(テレビ室もしくはアンギオ室)にて施行している。当院では、CVCセンターとして発足し稼働してきたが、現在では、VADセンターへ名称変更し、緊急時のCVCは透視室(透視台のあるテレビ室)、PICCやCVポートはアンギオ室(Cアームのある血管造影室)で施行している。
入室時は、患者確認、処置内容の確認、同意書の確認、入室時バイタル確認、カテーテルのルーメン確認(single、 double、 triple)、アルコールアレルギーの有無、ヨードアレルギーの有無、脳血管障害患者などは麻痺の有無、透析患者であればシャントの部位を確認し、処置前には、これから行う処置内容を簡単に患者へ説明し、顔をみて不安感が強いか、過呼吸などないか判断している。透析患者やCKDのある症例では、基本的にPICCはお勧めできない。認知症のある症例では、突然不穏になる可能性も考え、処置台からの転落にも注意すべきである。特に血管造影室のCアームはベッドが狭い構造であり、複数名で左右から管理して処置を行うことが必要である。
モニタリングとしては、血圧計、心電図、非観血的酸素飽和度測定器を使用している。
PICCキットとしては、各社様々なキットが販売されており、それぞれの製品に特色がある。「6.準備」の項でも記載したが、処置する医師の好みや重要視する機能など、千差万別ではあるが、安全なカテーテル留置に努めて頂きたい。セルジンガー法で行う際にガイドワイヤーの残存がないこと、ガイドワイヤーを完全に抜去していることは全員で確認しておくべき確認事項である。グローションカテーテルの場合、内部にスタイレットとしてガイドワイヤーが内封されており、剪刀で切断できるくらいの細さであるため、必ず抜去してからカテーテルの長さ調整をして頂きたい。
処置後、バイタルの確認、合併症がないことを確認する。静脈内留置を確認するため血液ガス分析を常に施行している病院もあるが、病院の管理基準、院内ガイドラインに沿って、可能な範囲で対応することが望ましい。
9. 感染対策
処置時の感染対策として、5つのポイントから考える。
• 手指衛生
• マキシマルステラルバリアプレコーション(MSBP : maximal sterile barrier precautions)
• 皮脂の除去、クロルヘキシジンによる皮膚消毒
• 穿刺部位選択
• 不要なカテーテルの速やかな抜去
手指衛生は、全ての処置において感染対策の基本である。マキシマルステラルバリアプレコーション(MSBP : maximal sterile barrier precautions)のため、術者は手指消毒からスタートして、滅菌グローブ、マスク、帽子、滅菌ガウンの装着を行う。患者への覆布は足先まで覆われる滅菌覆布を用いることとされている。
穿刺する部位が綺麗になっていることも重要であり、除毛(剃毛ではない)が必要なら完了していること、皮脂・角質がこびりついている場合には除去する。穿刺部位の管理には、クロルヘキシジンでの消毒が推奨されているが、筆者は、前項「6.入室時から退室までのチェック事項」でも記載した通り、アルコールアレルギーやヨードアレルギーの症例も経験しており、処置による合併症予防の観点から、クロルヘキシジンのみではなく、主にCVポート手術などのVAD関連手術や処置では、アルコールフリーでありながら、クロルヘキシジンと似た化学構造式である消毒剤(オラネキシジン)を使用している。ディスポーザブルなアプリケーター製剤であり、物理的な皮脂・角質の除去にも効果的に使用できており、アレルギー反応の予防および感染対策として用いている。常に新しい製剤は登場することがあり、最新の医療情報を取り入れながら、ガイドラインだけでなく、医療環境に応じて使用できる医療資源を有効に使用して、患者に安心なVAD処置を心がけたい。
穿刺部位の選択は、穿刺血管の選択に他ならず、処置による合併症予防だけでなく、感染管理の上でも重要である。上腕などの四肢は、腋窩や鼠径部などと比べて、乾燥し、温度も低い。VAD 処置としては適している部位である。
不要となったカテーテルは速やかに抜去することが望ましく、抜去となったVADの抜去理由と留置期間は全て残すことが望ましい。処置を短時間で施行することは患者への負担だけでなく、落下細菌の観点からもカテーテル感染予防に寄与すると考えられる。処置で使用する鑷子や持針器などの器具を不潔にしないこと、ベットサイドなど、十分な清潔環境が保たれず、ガイドワイヤーなどの処置具が不潔になりやすい環境では、PICC 留置は行わない。
マキシマルステラルバリアプレコーション
(MSBP : maximal sterile barrier precautions)
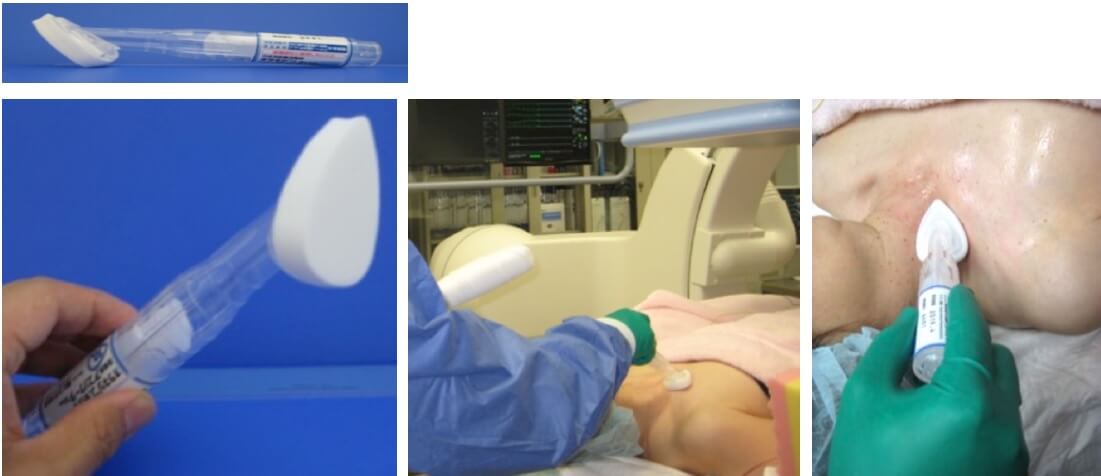
10. スタットロック PICC(Statlock PICC®)
10.1 スタットロックの固定
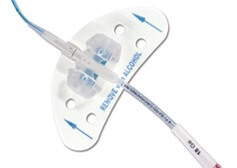
スタットロックは、suture-free stabilization for PICC catheters の名称であり、縫合をしないでPICCを固定できる器具である。シール材となっており、簡単に固定でき、しかもその固定力は非常に強く、PICC固定では広く用いられている。BARD社が開発し、国内ではメディコン社が販売しており、パワーPICCに同封されている製品であるが、Teleflex 社の Arrow PICCキットなど他社のPICCキットでも採用され、同封されている。PICC固定としては世界中で一般的となっている製品であり、その正しい使用方法の理解が必要である。
使用したことがない方のために、図も示しながら説明する。まず、構成であるがスタットロック本体と、前処置材(駅弁のお弁当についてくる小さなお手拭きのサイズ、不思議な匂いが特徴的なシート)、滅菌シールの3点が同封されている。PICC留置を終えたら、周囲を綺麗にして、アレルギーがなければ、アルコール綿などで固定する予定の部位を清潔にする。留置したカテーテルがずれないように、同封された細長い滅菌シールを、カテーテルの皮膚挿入部位とカテーテルの間に貼ることで、固定の処置中にカテーテルが抜けることを予防することができる。
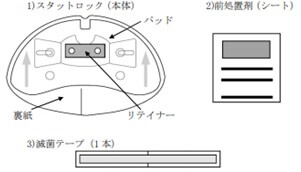
前処置材にてスタットロックを貼る位置から少し余裕を持った広範囲にしっかり塗布する。スタットロックに印字された青い矢印の方向が、必ずカテーテルの心臓への向きになっている方向でカテーテルのトンボ型の固定具装着部位とスタットロックの2本の軸を合わせてスタットロックの羽をあげて、ロックを閉めて固定する。この時の注意点は、まだ、この段階ではスタットロックの裏側のシールは外さずにいることである。初めからシールをとって準備してしまうと、非常に強い粘着力のため、どこか別の部位に付着したり、シールどうしがくっついて離れなくなるなど、初めからやり直さなければならない。「シールを最後まで取らない」ということが、簡単なことだが意外に盲点であり、気をつけたい(筆者も昔はやってしまった)。
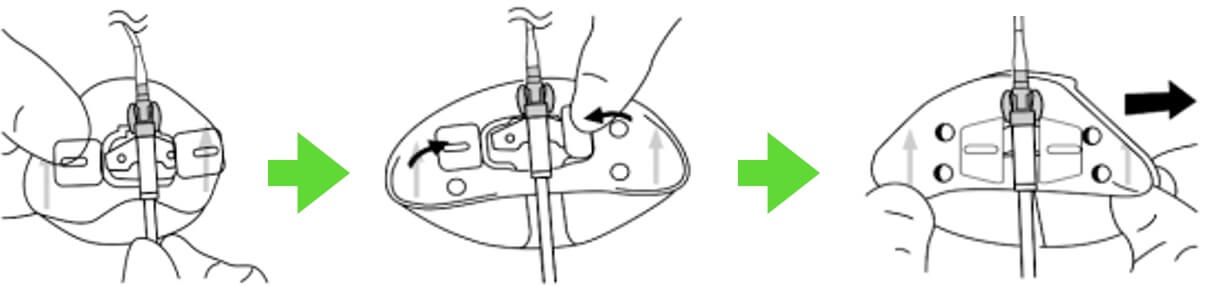
シールをとっていないスタットロックとカテーテルが一体となれば、位置を仮合わせして、よい位置となっていれば、片方だけのシールを取る。ここでも一緒に両方のシールをとると、先ほどの通り、シール同士がくっついてしまう。片方だけのシール部分を上腕の皮膚に付着させ、その後、もう一方のシールをとって皮膚に貼る。以上で固定が完成する。
PICC固定は簡単なようだが、「PICCは留置できて当然、管理が全て」(VAD全てに通じる)だと考えている。固定やドレッシング、感染兆候がないかの観察は入念に理解しておきたい。特に、管理について、看護師は詳しいが、医師は詳しくないということも散見されるため、医師が率先して正しい知識をもつことが望ましい。
CVCは縫合で固定するため、ときには縫合部が発赤し、感染することも経験される。PICCでは、スタットロックが使用できるため、縫合による感染を防止することができ、縫合処置での針刺し事故防止、事故抜去(自己抜去)時の速やかな対応、さらには、皮膚トラブルなので固定位置を変更したい際にもスタットロックを張り替えるだけでできるため、気が付いた看護師が自主的にカテーテルの管理が可能となる。医師の縫合処置を待つ時間がなくなり、病棟運営も効率的となるメリットがある。
スタットロックの管理方法は、製造会社ホームページの動画がわかりやすい。初学者の方は見てから処置をして頂きたい。
10.2 スタットロックの外し方
PICCを抜去する時や、固定位置を変更したい場合、スタットロックを外すことになる。上述の通り、スタットロックは非常に強く固着するため、スタットロックの端から、少しずつアルコール綿で浮かして外していくとよい。アルコールアレルギーの患者には、綿棒にリムーバーなどをつけるなど工夫すると皮膚トラブルを予防できる。取れないからと言って、力尽くで引っ張らないようにして頂きたい。
11. 処置工程
11.1 局所麻酔
CVCの項でも記載したが、筆者はキシロカイン 0.5% を用いて局所麻酔による鎮痛を行なっている。局所麻酔で、まず気をつけるべきは層を意識した局所注射を行うことである。処置直前にエコーでのプレスキャンを行い、皮膚からどれほどの深さに穿刺する血管や組織があるか評価したら、局所麻酔を行う際にはリアルタイムエコー下にて局注する必要はないと考えている。局所麻酔薬の浸透具合をリアルタイムに観察はできるが、エコープローブの重さで皮下組織も圧排され、表層の真皮周囲への正確な麻酔が行いにくくなる。筆者は、プレスキャンを行なったのち、皮膚表層をオレンジピール様になるように真皮を意識した局所麻酔を行っている。皮下脂肪層は淡く麻酔薬を注入し、血管内に麻酔薬が入り込まないレベルに気をつけながら局所麻酔を行っている。麻酔薬を打つと皮下組織が膨隆し、血管が圧排されて穿刺しにくくなり、局所麻酔はほとんどしないで処置を行うという医師もいるが、何よりも患者をいたわる心遣いで、局所麻酔の打ち方も工夫して行いたい。
2つ目に、気をつけていることは局所麻酔薬のシリンジ内に極力気泡を入れないことである。PICCだけでなく、あらゆる医療行為でエコー下穿刺する場合、注入する薬剤に気泡がないことが重要である。気泡がある場合、エコーの乱反射が起こり、注入した部位から深部が全く見えなくなってしまう。
看護師として、こうした処置を介助する場合には局所麻酔を勢いよく押し出し、泡立ててしまうことが処置の失敗に影響することも知ってほしい。筆者は、麻酔薬を吸ったシリンジを上向きにして、指で軽く叩き気泡を先端に集め、1mlほど捨てて、気泡をなくした状態にして処置を始めている。小さな工夫であるが、あらゆるエコー下穿刺処置では重要な気遣いであり、取り入れて頂きたい。
11.2 エコー下穿刺
リアルタイムエコー下穿刺は、現在では当然の処置となっているが、フリーハンドとニードルガイドを用いた穿刺の2つがある。穿刺方向も短軸像で穿刺する方法と長軸方向での穿刺する方法がある。
各自が安全に穿刺できる方法を試して、選択して頂きたいが、筆者は、フリーハンドにて短軸像にて穿刺することで行なっている。
フリーハンドの利点は、あらゆる角度から穿刺可能であり、患者の体位や状況に応じて柔軟に対応できる。
ニードルガイドを用いる利点は処置に慣れていない、始めて行う医師にとっては安心感がある。しかし、エコーの特性上、プローブからのエコービームが当たる部位に針が来た瞬間しか、ニードルを確認できないため、短軸での処置に用いる場合では、静脈より深部に動脈や神経がない症例に対してのみ使用可能である。なぜならば、穿刺針先端がすでにエコービームを通り越えてしまう可能性もあり、貫通法で行なっても安全な解剖学的配置となっている静脈に限定される。多くは尺側皮静脈と橈側皮静脈である。上腕静脈は神経、動脈に近く、ニードルガイドがないとエコー下穿刺ができない方は選択しない方がよい血管である。
また、長軸像で穿刺する場合には、ニードルガイドを用いても、貫通法とならず、血管の深部の壁に針が届く前で針を進めることを止めることができるが、静脈を常に長軸像でキープすることは短軸像で描出することよりも慣れるまでは難しく感じることもあり、結局、エコーガイド下穿刺を、ニードルガイドでスタートすると、処置に慣れるまでに疲れてしまうという感想を言われることもある。
医療資源としても、ニードルガイドが同封された滅菌プローブカバーを準備しなければならず、汎用性はない資材であり、高価である。これから学ぶ若手医師には、可能であれば、フリーハンドでのリアルタイムエコー下穿刺を身につけて頂きたい。
ここからは、フリーハンドでのリアルタイムエコー下穿刺のコツを紹介する。短軸穿刺の場合、まず、皮下組織まで穿刺した状態で、プローブを穿刺針方向へ向けて寝かせ、皮下組織にある針先をエコーにて確認する。そのまま針を静脈に向かい進ませていくに従い、プローブを立ち上げていき、リアルタイムに穿刺針先端にエコービームが合う状態をキープしながら、最終的に穿刺針が静脈の上壁を叩くところまで追いかけていく。そこで、針先の一点が、静脈上壁の真ん中の部位を穿刺するように針を誘導する。ゆっくり針を押し沈めると、静脈の形がハートマークになるようになれば、静脈の管腔の中心に穿刺針がくることを確認して、ここからは針を寝かせて血管内腔の中心をキープしたまま進める。エコーでその針先端を最後まで描出し続けることを維持する。このように記載すると、やや面倒に感じるかもしれないが、慣れてくると簡単に行うことができる。
静脈の硬さには症例ごとに差があり、静脈周囲の結合組織の緻密さも個人差がある。末梢ルートを取る際に静脈が逃げてしまうことを経験したことがあると思うが、そうしたことを防ぐため、ハートマークになるように静脈上壁の中心を、穿刺針の先端の一点で穿刺し、左右に逃さないようにしてから、一気に静脈管腔の中心へ寝かせながら滑り込むように穿刺すると静脈深部の血管壁を損傷せずに、穿刺針を静脈中心に留置することができる。
11.3 カテーテル留置まで
穿刺後、逆血液確認を行う。この時に、血液の色を確認し動脈でないことを確認するが、抗血栓薬内服中の症例では血液がサラサラの状態であり、静脈を穿刺していても動脈血液様に見えることもあり、色だけでは判別がつかないことがある。動脈であれば、通常は噴出性に血液が出てくる。しかし、穿刺した針が血管の壁に当たっているときなど静脈様の流れとなる可能性もあり、注意して行う。血液ガス分析機を処置室に設置している病院もあり、環境に応じて検査機による確認も取り入れたい。
穿刺血管が静脈であれば、ガイドワイヤーを留置する。「7.血管選択」でも記載したが、静脈には静脈弁があり、エコーでも事前に確認できることが多いため、意識して観察することが望ましい。高齢の症例では、鎖骨と胸骨の接合部(鎖骨下静脈と内頚静脈の合流部)付近や、腋窩静脈の周囲で、静脈が瘤状に変化している症例も経験され、ガイドワイヤーの進みに抵抗があれば、そうした解剖学的特徴もVAD処置を行う際には知っておくべきである。
ガイドワイヤーを進める時には、収納されている輪状のケースから、10cm程度は出して、直線化した状態で愛護的に進めることが重要である。輪状のケースからガイドワイヤーを出さずに、親指で押し出す操作でガイドワイヤーを進めると、ガイドワイヤーが血管外に迷入し、目的ではない血管に誘導されていても、ガイドワイヤー先端にかかった圧力が、推し進める動きをしている親指だけに伝わり、繊細な感覚を感じることはできない。
10cm以上の余裕を持った長さで直線化し、緩やかに進めることで何らかの抵抗をガイドワイヤーから感じた場合、透視やエコーで確認することで、静脈弁に当たる感覚や血管走行の異常、血管の狭窄などで生じた感覚であったと理解できる。こうした学習を繰り返すことで、うまく進んで行った時の感覚と抵抗がある場合の感覚の違いがわかるようになる。ガイドワイヤーの使い方に気をつけることだけでも、医療事故を予防するための情報が、しっかりと手に伝わってくる。
ここからは、135cmガイドワイヤーが付属するパワーPICC®︎を例にするが、ガイドワイヤーを中心静脈に留置できれば、ガイドワイヤーが swing(浮動) していることを確認する。全く動かない場合、中心静脈ではなく、他の細い静脈にガイドワイヤーが迷入している可能性がある。135cmガイドワイヤーでないキットの場合には、カテーテル単体のみで進めていくことになるので、上大静脈でカテーテルが swing しているかを判断する。ガイドワイヤーが留置できれば、ダイレーターシースをガイドワイヤーの尾側から通す。この際に、皮膚真皮や結合組織が硬い症例の場合、穿刺した皮膚穿通部が小さい場合に、無理やりガイドワイヤーに沿って、ダイレーターシースを押し進めると、硬い真皮や結合組織と、ガイドワイヤーに挟まれたダイレーターシースの先端が、ギザギザに毛羽立ってしまうことがある。この状況のまま力任せにダイレーションすると、鋭利な先端となったダーレーターシースが静脈穿刺部から血管を引き裂き、静脈損傷を引き起こす。PICC留置後に止血しにくい症例や血腫ができた症例を経験した場合、ダイレーターシースの先端に損傷が起きていなかったか、処置後にダイレーションした後のダイレーターシース先端を確認する癖をつけてほしい。これは、透析用ブラッドアクセスやCVポート処置でも同様である。透析用ブラッドアクセスやCVポートではPICCより大きなサイズの器具を用いるため合併症はより大きくなる。PICCをはじめ、あらゆるVAD処置での、ダイレーション処置には細心の注意が求められる。
セルジンガー法であるからといって安全なわけではない。VAD処置だけでなく、ガイドワイヤーを介して出し入れする全ての処置において使用する器具は、先端が凸凹な状態や鋭利になっていないか、内筒と外筒が組み合わされた器具であれば、段差ができていないかなど、入念に確認してから、ガイドワイヤーに沿わせて器具を使用する。
PICC処置過程では、ダイレーターシースが留置できれば、カテーテルを留置し、ガイドワイヤーの全てが断裂なく最後まで抜去したことを確認する。カテーテル単体となっても、swingしていることを透視で確認し、逆血確認を行う。
いずれの血管からのアプローチでも、留置できていることは当然として、縦隔の変位、カテーテル迷入、神経損傷、上肢の痺れの有無などの合併症確認が最も大切である。意識状態の悪い症例へ処置する場合には、神経障害には、さらなる注意を払い施行すべきである。血圧や非観血的酸素飽和度測定器などのバイタル測定、心電図変化がないことを確認して、終了となる。
12. 最後に
こうして、PICCについてまとめると、留置は完了して当然の処置であり、合併症をどうやって未然に防ぐかが重要な処置であることに気づくと思う。
術者の手先の感覚と、慢心しない姿勢、患者を大切に思う気持ちを若手医師に修練させるにはもってこいの処置であり、PICCが安全にできれば、上腕でのCVポート留置への step up へ繋がり、その他、セルジンガー法にて施行するPTGBDなどのガイドワイヤーを用いる経皮的処置も合わせて行えるようになると、若手医師の向上心を掴むことにも貢献する。特定行為を許された看護師も、こうした処置を施行することで、より多くの患者の期待に応えられるものと考える。しかし、留置を依頼・指示する医師自身が処置できないことは問題であり、不要なPICC、適応外のPICCを看護師に指示することが増えれば、CVCと同様に合併症を増やすことにもつながる可能性がある。
処置行為として、PICCに精通すると、その他、ガイドワイヤーを用いた専門性の高い診療も同様に行うことが可能となるため、看護師の特定行為としての存在意義よりも、やはり、若手医師が率先して処置を行い、技術を高めていく姿勢に期待したい。
若手医師の多くがPICCを当然できるような環境を整備し、それと同時に看護師の特定行為が広まることが、日本国内の現状に即した望ましい環境であると考えられている。
PICCは、感染リスクを抑え、無駄な抗生剤治療が減り、患者の治療生活の質も向上し、医療費全体の低減につながることも期待できる、素晴らしい医療器具である。しかし、その処置や機能を理解せず、知識が乏しい医療人が闇雲にPICCを頻用することは医療費の全体増加を意味することになり、正しい理解と技術の向上が求められている。
医師や看護師を始め、医療人みなが正しい知識をつけていくことが望ましく、患者にも、こうした医療デバイスの存在やその後、受けられる医療の違い、医療の本質の部分を知ることができれば、医療が文化となり、よりよい医療が実現できるのではと考えている。
PICC留置は、全ての診療科で必要とされ、高度な専門的処置の土台となるエッセンスに詰まった貴重な処置である。PDNレクチャーの本章を執筆させて頂き、大変光栄である。私を主治医にして治療させて頂いた患者様に深く感謝申し上げる。



